Informações do Manual Técnico para o Diagnóstico das Hepatites Virais – Ministério da Saúde
A transmissão do HBV se dá por via parenteral e, sobretudo, pela via sexual, sendo a hepatite B considerada uma infecção sexualmente transmissível (IST). Dessa forma, o HBV pode ser transmitido por solução de continuidade (pele e mucosa), relações sexuais desprotegidas e por via parenteral (compartilhamento de agulhas e seringas, tatuagens, piercings, procedimentos odontológicos ou cirúrgicos, etc.). Outros líquidos orgânicos, como sêmen, secreção vaginal e leite materno
podem conter o vírus e constituir fontes de infecção. A transmissão vertical (de mãe para filho) também é causa de disseminação. A cronificação da doença, ocorre em, aproximadamente, 5% a 10% dos indivíduos adultos infectados. Uma particularidade da infecção viral crônica é a possibilidade de evolução para câncer hepático.
O HBV pertence à família Hepadnaviridae (vírus de DNA hepatotrópicos). A partícula do HBV inclui um nucleocapsídeo proteico (HBcAg) e é envolta por um envelope lipoproteico, contendo as três formas do antígeno de superfície viral (HBsAg). O genoma viral possui quatro fases de leitura aberta (ORF) para a produção das proteínas virais: capsídeo, envelope, DNA polimerase e proteína regulatória X. Há diversidade genética e são identificados genótipos do vírus denominados pelas letras de A até J, com distribuição geográfica distinta.
A hepatite B pode se apresentar de forma aguda ou crônica. As hepatites agudas benignas costumam ser identificadas pelo aumento das aminotransferases, o indivíduo apresenta sintomas de uma infecção viral inespecífica, com leves alterações gastrintestinais. Após essa fase inicial, pode ocorrer a forma ictérica da doença, seguida de uma fase de convalescença, com melhora progressiva do quadro clínico. Tipicamente, durante a hepatite B aguda, o DNA viral pode ser detectado no sangue com o uso de técnicas moleculares, durante um mês a partir da infecção. No entanto, por um período de seis semanas, esses níveis serão relativamente baixos. Os picos de detecção para o DNA do HBV e dos antígenos virais
(HBeAg e HBsAg) acontecem após esse período. A presença dos antígenos virais é variável e, dependendo da fase da doença, eles poderão não ser detectados. A primeira resposta humoral, normalmente, ocorre contra o antígeno core do HBV (HBcAg) e os anticorpos IgM surgem precocemente. Mais tardiamente, surgem os anticorpos IgG-Anti-HBc, que persistem por toda a vida do paciente, independentemente do curso da infecção. Entre 10 e 15 semanas após a infecção,
os níveis séricos de ALT e AST começam a se elevar, indicando dano hepático mediado por resposta a células T. Mais de 90% dos adultos infectados conseguem reverter os sintomas e desenvolver anticorpos contra HBeAg e HBsAg, que garantem proteção de longo prazo. Apesar da recuperação clínica, o DNA do HBV ainda pode ser detectado em níveis basais e sua expressão é controlada pela imunidade humoral e celular. Na ocorrência de mutantes nas regiões pre-core e core basal, a expressão do HBeAg será alterada e esse marcador pode não ser detectado, assim como não ocorrerá a soroconverão para o anti-HBe.
A infecção crônica pelo HBV ocorre, primariamente, por transmissão vertical ou infecção na infância. A infecção crônica é definida pela presença do HBsAg por um período de seis meses ou mais. Durante o curso da infecção, podem ocorrer integrações de parte do genoma do HBV ao genoma do hospedeiro; é possível haver indivíduos com HBsAg circulante, mesmo com replicação viral mínima ou inexistente no fígado. Por isso, o critério de definição da infecção crônica com base na presença de HBsAg circulante pode incluir um amplo espectro de estados virológicos e patológicos que devem ser
avaliados em correlação com o estado clínico do paciente.
A infecção pelo HBV em pacientes que não apresentam o HBsAg detectável é denominada de infecção oculta pelo vírus da hepatite B (IOB). Estudos afirmam que a prevalência desse tipo de infecção é reduzida, sendo mais presente entre pessoas que usam drogas injetáveis, imunossuprimidos e que fazem hemodiálise.
De forma geral, a infecção crônica pelo HBV pode ser dividida em quatro fases:
– Imunotolerância: ocorre elevada replicação viral, com tolerância do sistema imune e sem evidência de agressão hepatocelular (transaminases normais ou próximas do normal);
– Imunorreação: com o esgotamento da tolerância imunológica, ocorre agressão aos hepatócitos, nos quais ocorre a replicação viral, gerando elevação das transaminases;
– Portador inativo: essa fase é caracterizada por níveis baixos ou indetectáveis de replicação viral, com normalização das transaminases e, habitualmente, soroconverão para anti-HBe. O escape viral pode ocorrer por integração do DNA viral ao genoma das células hospedeiras ou por depressão da atividade imunológica do hospedeiro, seja por mutações virais, seja por tratar-se de pacientes imunodeprimidos;
– Reativação: em seguida a fase do portador inativo, pode ocorrer reativação viral, com retorno da replicação.
A hepatite B é uma doença imunoprevenivel; a vacina, altamente eficiente, faz parte do calendário de vacinações infantis. Anticorpos específicos contra o HBV, juntamente com a pesquisa por antígenos e ácidos nucleicos virais, são importantes indicadores para estágios da doença. IgM anti-HBc é um marcador do início da infecção, enquanto anticorpos para HBeAg e para HBsAg indicam uma resolução favorável da infecção. Estudos mostram que a avaliação da carga viral é o marcador mais informativo sobre a evolução da doença hepática. Os anticorpos anti-HBs são neutralizantes e capazes de mediar
imunidade preventiva, sendo induzidos pela vacinação. Os anticorpos anti-HBc e anti-HBs persistem por longos períodos no indivíduo, sendo que o anticorpo anti-HBs confere proteção contra o vírus.
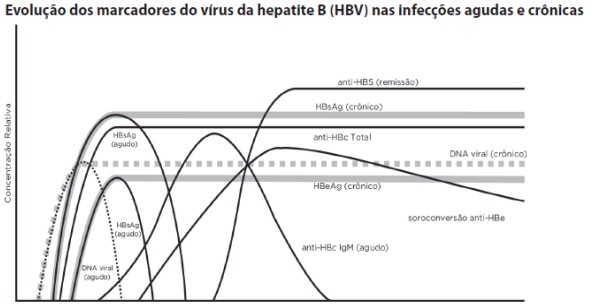
Apesar da ação protetora da imunidade adquirida por meio da infecção pelo HBV, traços do vírus podem ser detectados no sangue de alguns indivíduos, indicando replicação viral. Essa viremia seria controlada pela resposta imune celular e humoral. Um fato que corrobora essa hipótese é a observação de reativação do HBV em alguns imunossuprimidos / imunodeprimidos em virtude de quimioterapia. Essa viremia residual pode estar envolvida na manutenção da imunidade específica ao HBV em indivíduos que se recuperam da infecção. A detecção de anticorpos e antígenos do HBV, por meio de imunoensaios, pode indicar diferentes estágios da infecção pelo HBV: infecção aguda, infecção crônica, resposta vacinal, ausência de contato prévio com o vírus e outras.
No quadro a seguir, a interpretação dos resultados sorológicos (Ag-Ab) para avaliação diagnóstica para hepatite B. Diante da suspeita de infecção pelo vírus B, o Ministério da Saúde recomenda a execução dos fluxogramas de diagnóstico.
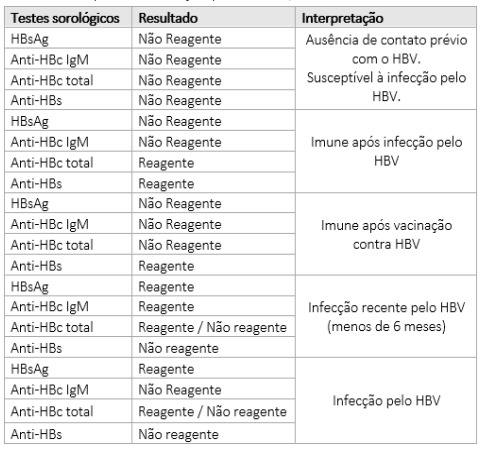
A solicitação de marcadores para o estadiamento da doença está preconizada pelo Protocolo Clínico e Diretrizes Terapêuticas para Hepatite B e Coinfecções (BRASIL, 2017c). Quando da solicitação de marcadores da infecção, é preciso sempre ponderar o critério para definição de hepatite B crônica, que é a detecção do HBsAg em dois exames consecutivos, executados num intervalo de pelo menos seis meses. Os marcadores sorológicos circulantes podem ser detectados no soro, plasma ou sangue de pacientes infectados, por meio de imunoensaios que apresentam, em média, especificidade acima de 99% e sensibilidade acima de 98%. O HBsAg também pode ser detectado por meio de testes rápidos (TR), que usam a tecnologia de imunocromatografia de fluxo lateral.
No curso da infecção pelo HBV, o HBsAg é produzido em grandes quantidades e pode ser detectado no sangue da maioria dos indivíduos infectados cerca de 30 dias após a infecção. O anti-HBc total, isoladamente, indica contato prévio com o vírus. Por isso, o resultado reagente desse marcador não pode ser interpretado sem a realização de outros marcadores diretos da presença do vírus. Além disso, a janela imunológica para os anticorpos contra o core viral é de aproximadamente 45 dias, posterior ao parecimento do HBsAg.
Os testes moleculares oferecem uma alternativa para a detecção cada vez mais precoce da infecção pelo HBV. Esses ensaios também servem para a confirmação de casos de hepatite B em que o HBsAg não é detectado, como, por exemplo, nos casos de infecção oculta pelo HBV. O ácido nucleico viral pode ser detectado por meio de ensaios de PCR em tempo real, que possuem limite de detecção médio de 10 UI/mL de plasma ou soro.
No anexo, estão os 3 fluxogramas diagnósticos propostos pelo Manual Técnico para Diagnóstico das Hepatites Virais. Nota: Os fluxogramas não serão capazes de detectar uma infecção pelo HBV nos casos de hepatite B oculta, que ocorrem em aproximadamente 2,7% da população geral, em 12% das pessoas que usam drogas injetáveis, em 33% dos indivíduos com coinfecção HBV-HCV e em 58% dos hemodialisados, e nos casos de cepas virais com mutações no antígeno HBsAg.
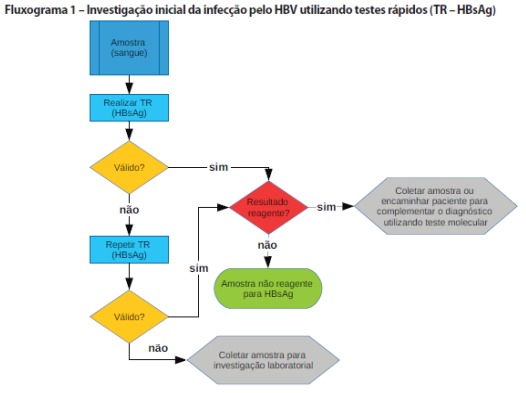
O Fluxograma 1 é indicado para as situações previstas no Manual como Serviços de saúde sem infraestrutura laboratorial ou localizados em regiões de difícil acesso; Instituições da Atenção Primaria a Saúde (ex: UBS), Centro de Testagem e Aconselhamento (CTA), Unidade de Testagem Móvel, Centro de Atenção Psicossocial, serviços de atendimento de emergência, pronto-socorro, hospitais e maternidades; segmentos populacionais flutuantes; comunicantes; acidentes biológicos ocupacionais; pessoas em situação de violência sexual. Permite iniciar a investigação da infecção pelo HBV em unidades de saúde que usem TR. Após a detecção do HBsAg por meio de TR, a complementação do diagnóstico deve ser feita utilizando testes laboratoriais conforme os Fluxogramas 2 e 3. Não há necessidade de repetir a pesquisa de HBsAg. Em caso de resultado não reagente, permanecendo a suspeita de infecção, deve-se
coletar uma nova amostra após 30 dias e repetir o fluxograma.
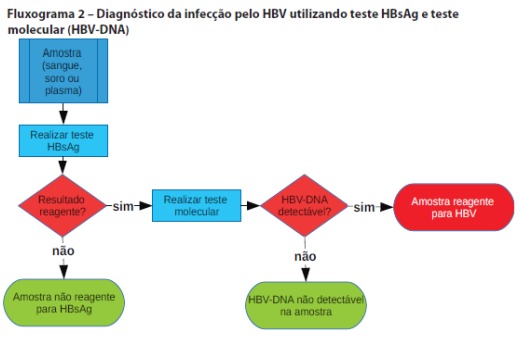
O Fluxograma 2 se inicia com um imunoensaio apto a detectar o HBsAg, como teste inicial, e um teste molecular como teste confirmatório, sequencialmente. O imunoensaio pode ser um TR ou um ensaio laboratorial convencional. Uma discordância entre o primeiro e o segundo testes pode se dar em virtude de um resultado falsoreagente no primeiro teste ou por se tratar de um indivíduo com carga viral abaixo do limite de detecção da metodologia.
Em caso de resultado não reagente no primeiro teste, ou discordância entre o primeiro e o segundo testes, permanecendo a suspeita de infecção, deve-se coletar uma nova amostra após 30 dias e para repetir o fluxograma.
O Fluxograma 2 é capaz de detectar a infecção pelo HBV, seja ela aguda ou crônica.

O Fluxograma 3 é capaz de diagnosticar a infecção pelo HBV em indivíduos na fase aguda ou crônica da doença, salvo nas situações definidas mais à frente. O Fluxograma 3 se inicia com um imunoensaio capaz de detectar o HBsAg, como teste inicial, e um imunoensaio para a detecção do anti-HBc total como teste
complementar, sequencialmente.
Por fazer uso de testes que detectam anticorpos totais, esse fluxograma não deve ser usado em indivíduos menores de 18 meses de idade, e os resultados devem ser avaliados com cuidado em
indivíduos imunossuprimidos/imunodeprimidos. Em caso de resultado não reagente no primeiro
teste, ou discordância entre o primeiro e o segundo testes, permanecendo a suspeita de infecção, coletar uma nova amostra após 30 dias e repetir o fluxograma.
Referência:
Brasil. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de Vigilância, Prevenção e Controle das Infecções Sexualmente Transmissíveis, do HIV/Aids e das Hepatites Virais. Manual Técnico para o Diagnóstico das Hepatites Virais / Ministério da Saúde, Secretaria de Vigilância em Saúde, Departamento de Vigilância, Prevenção e Controle das Infecções Sexualmente Transmissíveis, do HIV/Aids e das Hepatites Virais. 2ª edição – 2018 – Brasília.



